Отсутствие убедительных данных об этиологии ЮАН, наличие скудной симптоматики начального этапа заболевания, а также сложное анатомическое расположение и ангиоматозный тип строения, опухоли создают ряд затруднений как в вопросах клиники и диагностики заболевания, так и хирургического лечения больных.
При удалении ЮАН применяются различные операции, в числе которых распространение получили: операции с применением доступов через естественные пути [1, 2, 4, 15]; операция с применением щадящего доступа через верхнечелюстную пазуху и полость носа(с проведением разреза под губой или операция по Денкеру) [5, 7, 15]; операция с применением расширенного доступа через верхнечелюстную пазуху и полость носа (с проведением лицевого разреза или операция по Муру) [13, 14, 17], а также операция с применением доступа через нёба [10, 16, 19].
Наш опыт лечения больных с ЮАН позволяет сделать вывод о том, что радикального удаления опухолей I-IIIкатегории можно достигнуть путём применения модифицированных нами некоторых традиционных операций. Предлагаемая тактика хирургического лечения больных с наличием базально-распространенной формы ЮАН включает в себя дифференцированный подход к применению адекватных операций с учетом категории опухоли.
Для достижения значительной подвижности мягкого нёба, а также обеспечения полного удаления опухоли мы модифицировали операцию по Оуэнсу. В отличие от классической операции, мы производим широкую резекцию заднего края нёбной кости, резекцию сошника и задневнутреннего края большого нёбного отверстия (костного кольца, окружающего сосудисто-нервный пучок). Это способствует достаточному смещению мягкого нёба и тем самым обеспечивает полное удаление опухоли.
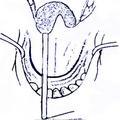
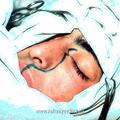
Рис. 2. Положение больного на операционном столе при удалении ЮАН (опухоли I категории) доступом через нёба
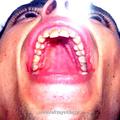
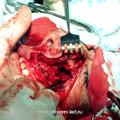
При выполнении операции с применением доступа через нёба (при удалении опухолей I категории) наиболее оптимальным положением больного на операционном столе является поза Розе. Голова больного при этом находится в опущенном состоянии, что позволяет запрокинуть её как можно назад. Такое положение больного на операционном столе обеспечивает надежное фиксирование роторасширителя Дэвиса на инструментальном столике, который как обычно размещается на уровне груди больного (рис. 2). При этом хирург находится над головным концом операционного стола и периодически может оперировать сидя.
Следует отметить, что данное положение больного на операционном столе (при позе Розе) противоестественно и не соответствует обычному положению человека в пространстве. При опущенной и запрокинутой голове пространственно меняется положение стенок носоглотки, а следовательно, и положение опухоли, что во время операции может дезориентировать хирурга. Однако знание топографии носоглотки и техники проведения данного хирургического вмешательства не позволяет хирургу оказаться врасплох во время проведения операции.
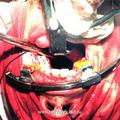
Rzayev R.M. Juvenile Nasopharyngeal Angiofibroma (I category): Transpalatine approach
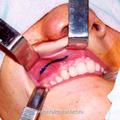
Для обеспечения адекватного доступа к опухолям II категории при этом наиболее приемлемой с нашей точки зрения, является операция по Денкеру. Она обеспечивает широкое операционное поле, короткий путь к носоглотке, к полости носа и к клиновидным пазухам, возможность бимануального исследования операционной раны, а также удовлетворяет эстетические требования. Однако данная операция не обеспечивает доступ к крыловидно-нёбной ямке и пазухам решетчатой кости, что требует проведению ряда вспомогательных хирургических вмешательств.
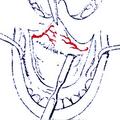
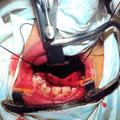
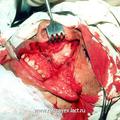
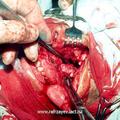
Для устранения пробела, имеющего место в методике операции по Денкеру, нами произведена модификация данной операции, которая отличается тем, что вместо значительной резекции медиальной стенки верхнечелюстной пазухи, производим резекцию только её нижней части (на всем протяжении), включая медиальную часть задней стенки пазухи и сошника. При удалении латеральной стенки полости носа стремились сохранить передние концы нижних носовых раковин. Частичное сохранение носовых раковин позволяет в будущем избежать атрофического процесса в полости носа, и связанных с ним неприятных ощущений у больного (рис.4).
Для обеспечения радикального хирургического вмешательства при ЮАН III категории, учитывая значимость более обширного распространения опухоли, наиболее приемлемым с нашей точки зрения является операция с применением расширенного доступа через верхнечелюстную пазуху и полость носа (с проведением лицевого разреза). Среди различных операций, осуществляемых данным доступом, по величине операционного поля, а также возможности создания наиболее короткого подхода, как к носоглотке, так и соседним с ней анатомическим структурам, отличается операция по Муру.
Данную операцию производят путём проведения кожного разреза, который, начиная от середины брови, ведется вдоль неё, и по латеральной стенке носа книзу, до уровня носового отверстия. После отсепаровки и смещения мягких тканей производят резекцию носового отростка верхней челюсти, носовой и слёзной кости, а также – частичную резекцию бумажной пластинки решетчатой кости (при этом обеспечивается доступ к пазухам решетчатой кости и клиновидным пазухам).
Классическая операция по Муру (или существующие её модификации), в связи с ограничением возможности в обеспечение оптимального доступа к опухоли, занимающей одновременно подвисочную ямку, глазницу, верхнечелюстную пазуху и окологлоточное пространство не может быть приемлемой при удалении опухолей III категории.
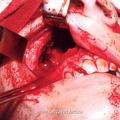
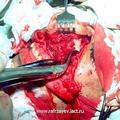
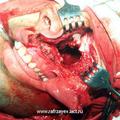
Для полного удаления опухоли III категории мы модифицировали операцию по Муру [6]. Следует подчеркнуть особую заслугу профессора В.С. Погосова в совершенствование техники данной операции, которая по настоящее время с большим успехом применяется в лечебной практике различных ЛОР- клиник (рис.5).
Отличительной особенностью модифицированной нами операции [6] является то, что рассечение верхней губы производится не по середине губы, как это имеет место в ряде других модификациях, а по краю её желоба. Это позволяет скрыть части послеоперационного рубца на лица, что имеет определенное значение с эстетической точки зрения. Другой отличительной особенностью является проведение широкой резекции передней, задней и медиальной стенок верхнечелюстной пазухи, а также резекция заднего края сошника. Резекция указанных костных структур, обеспечивает широкую операционную полость, что позволяет осуществить свободную отсепаровку и полное удаление опухоли.
Для уменьшения кровотечения при удалении опухолей II и III категории мы, применяем перевязку наружной сонной артерии (на стороне распространения опухоли) и управляемую гипотензию. Данные ангиографических исследований, а также накопление практического опыта позволили нам отказаться от перевязки наружной сонной артерии при удалении опухолей I категории. Основанием для этого служило с одной стороны то, что в кровоснабжении опухолей данной категории принимают участие лишь конечные ветви наружной сонной артерии, а с другой – травматизация опухоли во время её удаления, не приводила к значительной потери крови.
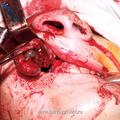
Rzayev R.M. Juvenile Nasopharyngeal Angiofibroma (III category).
Результаты и обсуждения
Клинические и радиологические исследования показали, что из 28 больных с наличием базально распространенных ЮАН у 9 пациентов до госпитализации к нам были проведены различные операции. Дважды по поводу рецидива заболевания были оперированы 6 больных и трижды – 3 больных. У 3 больных при удалении опухоли были проведены операции с применением доступов через естественные пути, у 5 больных – была проведена операция по Денкеру, а у 1 больного – операция по Муру.
При поступлении все больные жаловались на затруднение носового дыхания и появление кровянистого отделяемого из носа. У 2 больных возникали постоянные головные боли, зачастую перед носовым кровотечением. Кровотечение из одной половины носа наблюдалось у 20 больных, из обеих – у 5 и из носоглотки через рот – у 3 пациентов.
Из числа вторичных симптомов заболевания, втянутость барабанных перепонок и изменение их окраски выявлены у 20 больных. Односторонний и двусторонний хронический гнойный средний отит обнаружен соответственно у 5 и у 3 больных. У 18 больных было выявлено одностороннее, а у 2 – двустороннее нарушение проходимости слуховой трубы.
Симптомы общего характера, проявляющимся наличием геморрагической анемией имелись у 2 больных. При этом снижение содержания гемоглобина и уменьшение числа эритроцитов в крови были связаны с обильными носовыми кровотечениями.
Показатели степени распространения опухоли у больных с наличием базально-распространенной формы ЮАН представлены в табл.
Табл. Показатели частоты поражения анатомических областей опухолью у больных с базально-распространенной формой ЮАН
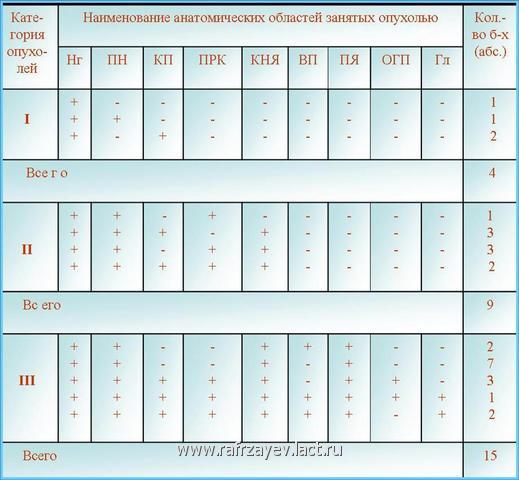
*Нг - носоглотка, ПН - полость носа, КП - клиновидная пазуха, ПРК – пазухи решетчатой кости, КНЯ – крыловидно-небная ямка, ВП – верхнечелюстная пазуха, ПЯ – подвисочная ямка, ОГП - окологлоточное пространство, Гл - глазница.
Из 9 больных с ЮАН II категории у 1 опухоль выполняла носоглотку, полость носа и пазухи решетчатой кости, у 3 – носоглотку, полости носа, клиновидные пазухи и крыловидно-нёбную ямку без поражения при этом пазух решетчатой кости. В целом проникновение опухоли в крыловидно-нёбную ямку имело место у 5 больных. К клиническим признакам заболевания в зависимости от числа околоносовых пазух, подвергавшихся воспалительному процессу, дополнялись те или иные симптомы синуситов (лицевые боли, нарушение обоняния и др.).
У всех 15 больных с ЮАН III категории, опухоль занимала крыловидно-нёбную и подвисочную ямки, у 5 из которых, она проникала также в верхнечелюстную пазуху (табл.). Распространение опухоли в окологлоточное пространство было обнаружено у 4, а в глазницу у 3 больных. Проникновение опухоли в клиновидные пазухи имело место у 6 больных. Почти у всех больных с опухолями данной категории была обнаружена деструкция медиального крыловидного отростка клиновидной кости, за исключением одного больного, у которого деструкции была подвергнута только боковая поверхность тела клиновидной кости. К клиническим признакам у этих больных, были присоединены неврологические и глазные симптомы (парестезия в области лба, экзофтальм и/или диплопия).
Следует отметить, что у всех больных с распространением опухоли в клиновидные пазухи [13 (46,4%) человек], были деструктированы в основном передняя и нижняя поверхности тела клиновидной кости (поверхности, граничащие с полостью носа).
При удалении базально-распространенной формы ЮАН нами были проведены модифицированные операции по Оуэнсу, Денкеру и Муру соответственно у 4 больных с наличием опухоли I, у 9 – с наличием опухоли II и у 15 – с наличием опухоли III категории.
Дифференцированное применение той или иной операции позволило обеспечить высокую эффективность хирургического лечения больных с наличием базально распространяющейся ЮАН. Так, из 4 больных, подвергавшихся модифицированной операции по Оуэнсу, только у одного больного при повторном осмотре была обнаружена резидуальная опухоль (спустя 8 мес после операции), которая занимала задние отделы левой носовой полости и частично проникала в крыловидно-нёбную ямку. Опухоль была удалена путём операции по Денкеру. Продолжительность операции при удалении опухолей I категории в среднем составила 2 ч 55 мин, а потеря крови в среднем – 650 мл.
При повторном осмотре больных, подвергавшихся модифицированной операции по Денкеру (9 человек), резидуальная опухоль (локализующая в крыловидно-нёбной ямке), была обнаружена также у одного больного. Остаточная опухоль была удалена без труда тем же доступом. Продолжительность операции составила в среднем 2 ч, а потеря крови в среднем – 855 мл.
Несмотря на сравнительно большое количество больных, подвергавшихся модифицированной операции по Муру (15 человек), а также на значительное распространение опухоли, только у 2 больных при повторном обследовании была обнаружена резидуальная опухоль. В обоих случаях остаточная опухоль локализовалась в крыловидно-нёбной ямке и была удалена доступом, осуществляемым через верхнечелюстную пазуху и полость носа (с проведением разреза под губой). Продолжительность операции в среднем составила 2 часа 35 мин. Несмотря на перевязку наружной сонной артерии, а также проведение соответствующих мероприятий во время операции (с целью достижения гемостаза), кровопотеря при удалении опухоли была высокой и составила в среднем 1200 мл. Объём циркулирующей крови у больных с умеренной потерей крови (до 1200 мл) почти всегда был корригирован путём инфузии кровезаменителей в количестве до 1500 мл.
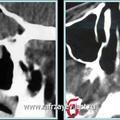
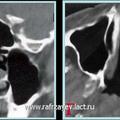
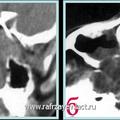
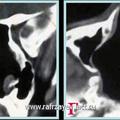
Объективная регистрация эффективностей применяемых хирургических вмешательств (по данным КТ) при удалении опухоли у больных с базально-распространенной формой ЮАН представлена на рисунках 6, 7 и 8.
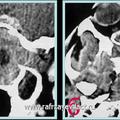
Рис. 6. КТ при ЮАН I категории до (а, б) и после (в, г) удаления опухоли, путём модифицированной операции по Оуэнсу
Рис. 7. КТ при ЮАН II категории до операции (а, б) и после удаления опухоли, путём модифицированной операции по Денкеру (в, г)
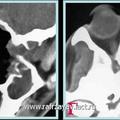
Рис. 8. КТ при ЮАН III категории до (а, б) и после (в, г) удаления опухоли, путём модифицированной операции по Муру
Результаты наших исследований показывают на высокую эффективность разработанной нами тактики хирургического лечения больных с наличием базально-распространенной формы ЮАН.
Унифицированная классификация ЮАН позволяет осуществить не только оптимизацию хирургических вмешательств, но и дифференцированно подойти к применению той или иной операции в зависимости от степени распространения опухоли.
Радикальное удаление опухолей у подавляющего большинства больных с данной патологией (у 24 из 28 пациентов), а также низкая частота “рецидива” опухоли (14,3%) свидетельствует о разрешающей способности применяемых нами модифицированных операций.
Литература
1.Анютин
Р.Г. Юношеская ангиофиброма основания черепа (современные методы диагностики и
лечения). Дисс. … док-ра мед. наук. М 1987; 386; 2.Мануйлов Е.Н., Батюнин И.Т.
Юношеская ангиофиброма основания черепа. М 1971; 143; 3.Международная
гистологическая классификация опухолей. Под ред. Н.Л. Напалькова, Женева ВОЗ
1974; 1: 25; 4.Мусаев И.М. Материалы к диагностике и хирургическому лечению
юношеской ангиофибромы носоглотки. Дис. канд. мед. наук, Ташкент 1982; 175;
5.Погосов В.С., Антонив В.Ф., Горобец Е.С. Атлас оперативной
оториноларингологии. Под ред. В.С. Погосова. М 1983; 9-22; 6.Погосов В.С.,
Рзаев Р.М., Антонив В.Ф. Способ лечения ювенильных ангиофибром носоглотки.
Авторское свидетельство № 1273076, Официальный бюлл. госуд.- го комитета ССР по
делам изобрет. и открытий. М 1986; № 44; 7. Рзаев Р.М.
Клинико-топографоанатомическая классификация ювенильных ангиофибром носовой
части глотки. Вестн оторинолар 1987; 1: 47-49; 8.Рзаев Р.М.
Клинико-анатомическая классификация ювенильных ангиофибром носоглотки. В кн.:
Материалы Российской конференции оториноларингологов “Современные проблемы
заболеваний верхних дыхательных путей и уха”. Тез. докл. научн. конф. (19-20
ноября 2002 г.). Москва 2002; 261-263; 9.Цыганов А.И. Юношеская ангиофиброма
носоглотки. Журн ушн нос и горл бол 1978; 6: 68-72; 10. Alpini D., Corgiolu E.,
Corti A. et al. The surgical treatment of small juvenile nasopharyngeal angiofibroma
(JNA). Pediatr Med Chir 1987; 9: 2: 219-221; 11. Amedee R., Klaeyle D., Mann W.
et al. Juvenile angiofibromas: A 40 – year experience. ORL 1989; 51:1: 56-58;
12. Batsakis J.G. Tumors of the Nead and Pathological Considerations (2 nd ed).
Williams and Wilkins Co., Baltimore 1979; 296-300; 13.Bremer J., Neel H.B., De
Santo L.V. et al. Angiofibroma: Treatment trends in150 patients during 40
yeare. Laryngoscope 1986; 96:12: 1321-1329; 14.Busca G.P., Pia F., Cavallo G.P.
et al. Contributo casistico ed attualita clinico- terapeutiche
 |
Классификация
|
 |
Интракраниально - распространенная форма
Подразделы: Результаты операции.
|
 |
Ангиография
|
 |
Эндоскопическое удаление ювенильных ангиофибром носоглотки
|
Количество просмотров: